Igiene Orale Professionale
 L‘Igiene Orale Professionale è quella serie di procedure che il dentista mette in atto per eliminare dai denti la placca ed il tartaro. Esso è di supporto all’igiene orale domiciliare
L‘Igiene Orale Professionale è quella serie di procedure che il dentista mette in atto per eliminare dai denti la placca ed il tartaro. Esso è di supporto all’igiene orale domiciliare
(spazzolino, filo interdentale, scovolino) effettuata quotidianamente dal paziente.
L’Igiene orale professionale è effettuata con strumenti ultrasonici (o sonici), detti ablatori, e con strumenti manuali, detti falcetti e curettes.
L’igiene orale professionale viene svolta nel nostro studio da personale qualificato: l’igienista dentale, figura professionale con laurea in Igiene Dentale.
Quale è l’utilità dell’Igiene Orale Professionale?
L’igiene Orale Professionale, eliminando la placca ed il tartaro dai denti, permette di:
– avere le gengive sane e non sanguinanti
– prevenire l’insorgere della malattia parodontale
– prevenire l’insorgenza di carie
– avere una migliore estetica
– evitare l’alitosi
Ogni quanto va effettuata la Igiene Orale Professionale?
In genere ogni 6-12 mesi a seconda dei casi.
In una bocca sana la gengiva aderisce perfettamente al dente, ha un colore rosa pallido, non sanguina e non è infiammata. Quando sulle superfici dei denti si accumula placca, la gengiva si infiamma, comincia a cambiare colore e a sanguinare: ha inizio cosi la gengivite. Inoltre, i batteri presenti nella placca possono attaccare lo smalto dei denti e provocare una carie.
Se la placca non viene rimossa calcifica dando vita al tartaro che nel tempo può danneggiare in maniera irreversibile i tessuti attorno al dente (come la gengiva, e l’osso). La gengiva inizia a ritirarsi, si possono formare delle tasche ovvero perdita di tessuto parodontale: il dente perde stabilità e comincia a muoversi, si parla cosi di malattia parodontale; se questa non viene curata progredisce fino alla completa perdita del dente.
Come intercettare un problema gengivale?
Il primo segno che deve subito metterci in allarme è il sanguinamento delle gengive! Gonfiore, gengive che si stanno ritirando e fanno apparire i denti più lunghi di come erano un tempo, mobilità dei denti e cattivo odore persistente possono essere segnali di problemi più importanti.
Visite periodiche dal proprio Dentista e sedute di igiene orale professionale dal proprio Igienista Dentale rappresentano il modo migliore per mantenere la nostra bocca in salute. Dopo una visita odontoiatrica, se necessario, si possono effettuare delle indagini radiologiche e cliniche: un full radiografico per valutare il danno osseo su ogni dente e la misurazione delle tasche con uno strumento millimetrato (Sondaggio).
La gengivite è facilmente risolvibile andando a detossificare il cavo orale rimuovendo in modo professionale gli accumuli di placca e tartaro presenti e migliorando l’igiene orale domiciliare. Il nostro Igienista Dentale darà tutte le indicazioni necessarie a mantenere la bocca in salute e consiglierà quando ripetere il trattamento.
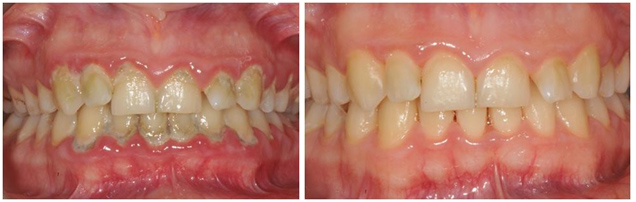
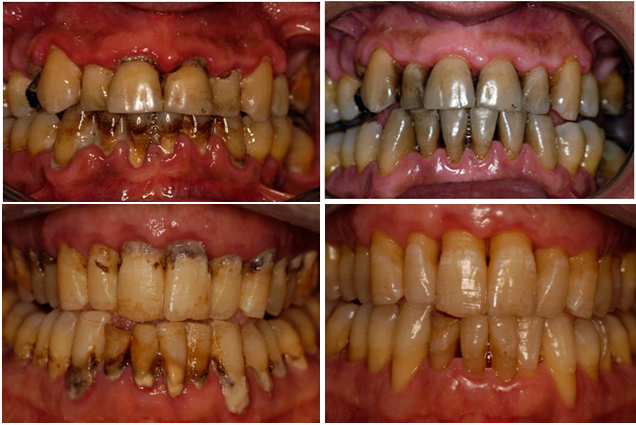
La malattia parodontale è un problema più complesso ma può essere bloccata allo stadio in cui si intercetta. La tecnologia oggi mette a disposizione strumenti per la decontaminazione della superficie della radice e attraverso adeguati protocolli di mantenimento studiati secondo la gravità della malattia, è possibile mantenere nel tempo la salute di denti e gengive. Il paziente esegue la terapia causale ossia la rimozione della placca, del tartaro e del tessuto infiammatorio dalla superficie dei denti nella zona sottogengivale all’interno delle tasche parodontali.
Nella maggior parte dei casi la terapia eseguita dall’Igienista Dentale è efficace per bloccare la malattia evitando cosi che la distruzione dei tessuti attorno ai denti porti alla loro perdita. In alcuni casi quando qualche zona rimane ancora sofferente si può ricorrere alla chirurgia valutando sia la collaborazione del paziente sia il tipo di danno presente.
Il numero di sedute necessarie per trattare la malattia parodontale, dipende dalla sua estensione e gravità; il trattamento è solitamente reso più confortevole da un’anestesia locale, la stessa anestesia che si esegue quando si cura una carie o si estrae un dente. Al termine della fase attiva di terapia, il paziente parodontale passa alla fase di mantenimento dello stato di salute parodontale raggiunto. Il paziente oltre a mantenere una buona igiene orale domiciliare dovrà eseguire periodici richiami per le visite di controllo che potranno coincidere con le sedute d’igiene orale professionale. La frequenza dei richiami può variare, secondo la gravità della situazione parodontale e a seconda della riposta comportamentale del paziente da 2-6 mesi.
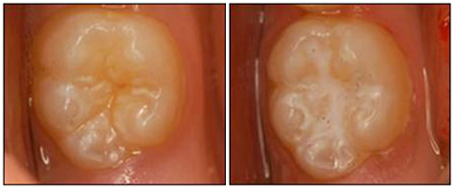
Sigillatura dei solchi
La sigillatura dei solchi è una pratica che ha il compito di creare una barriera tra il dente e l’ambiente esterno al fine di evitare che lo stesso si possa cariare. La barriera fisica impedisce ai batteri e ai residui di cibo di accumularsi nei solchi, impedendo così lo sviluppo di lesioni cariose o la progressione di quelle in fase iniziale. Questo è particolarmente importante in tutti questi soggetti ad alto rischio di carie e nei bambini, nei quali la poca manualità con lo spazzolino e le superfici di molari e premolari particolarmente difficili da detergere per la loro stessa struttura aumentano il rischio di carie. L’isolante si applica tra le cuspidi dei molari permanenti di soggetti giovani in dentizione mista. La sigillatura deve essere periodicamente controllata ogni 6 mesi per verificare la tenuta e/o l’usura della resina.
Fluoroprofilassi
Il fluoro è universalmente riconosciuto come il mezzo più efficace per la protezione dei denti nei confronti della carie. E’ presente in vari alimenti quali il tè, il latte, le arachidi ed è un elemento costitutivo di vari prodotti per l’igiene orale. La fluoroprofilassi è la prevenzione della carie attraverso l’uso del fluoro: esso, infatti, incorporandosi nello smalto dei denti, rinforza la loro struttura, rendendoli più resistenti all’azione dei batteri cariogeni.
La metodica si basa sull’applicazione di vernici o gel a base di fluoro, un vettore che ha dimostrato, nel corso degli anni ed in numerosi studi, di essere dotato di elevata affinità per lo smalto dei denti e quindi efficace nella prevenzione della carie. La somministrazione può essere effettuata ad ogni età, ma è fortemente raccomandata nei soggetti con elevato rischio di carie, in quanto ha l’obiettivo di promuovere i processi di riparazione dello smalto e di inibire la crescita batterica e la produzione di acidi.
Sbiancamento
Il sorriso e i denti di una persona sono tra le prime cose che si guardano quando si comunica con gli altri, è come un biglietto da visita che contribuisce sulla prima impressione che gli altri si fanno di noi. Avere un sorriso con i denti bianchi e luminosi aiuta senz’altro a migliorare e a rendere più gradevole l’aspetto generale di una persona, sia di fronte a se stessa migliorandone l’autostima, sia di fronte agli altri.
Come si macchiano i denti?
Lo smalto e la dentina non sono completamente chiusi al mondo esterno come molti credono, ma presentano assorbimento e scambio di sostanze con la saliva. Oltre alle sostanze utili però vengono assorbite e si depositano sotto la superficie dello smalto anche sostanze esterne colorate (cromogeni). Le sostanze che possono macchiare i denti sono innumerevoli, tra queste ve ne sono alcune che più di altre hanno questo effetto:
– catrame e nicotina
– tannini
– caffè, vino rosso
– tetracicline (categoria di antibiotici)
– fluoro (assunto in modo eccessivo attraverso l’esterno, pastiglie e acque fluorate)
Qual è l’agente sbiancante utilizzato?
Il perossido d’idrogeno, sostanza comunemente contenuta nell’acqua ossigenata, è il vero e proprio agente decolorante, perché liberando ossigeno attivo, che è capace di penetrare tra i prismi dello smalto, fino alla dentina, ossida le sostanze colorate qui presenti: scompone le complesse molecole di pigmento in molecole più semplici, incolori.
Ci sono svantaggi?
Possibile sensibilità dentale temporanea dovuta all’alta concentrazione di perossido di idrogeno.
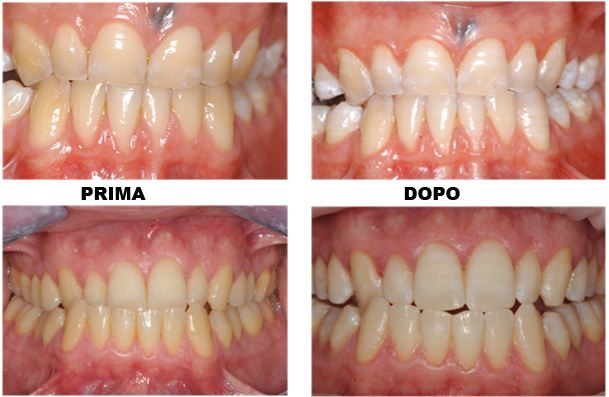
White Spot
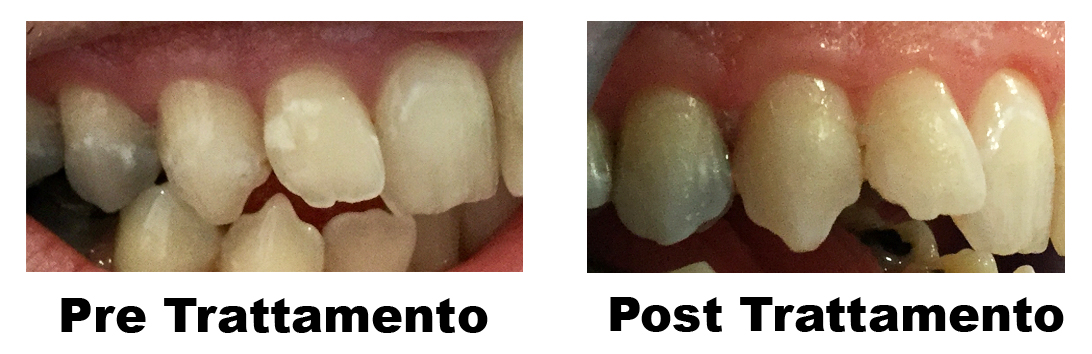
Le white spot rappresentano un problema clinico rilevante in quanto la loro comparsa, soprattutto sulla superficie esterna dei denti davanti, compromette sia i risultati estetici che l’integrità dello smalto, trattandosi di macchie visibili e di lesioni cariose sia pure iniziali.
Lo smalto è costituito per il 96% da materiale inorganico (composti di calcio, essenzialmente idrossiapatite), per il 3% di matrice organica (proteine, “proteine proprie dello smalto”, enameline e lipidi) e per la rimanente percentuale da acqua.
L’idrossiapatite è scarsamente solubile, ma può diventarlo quando si trova in ambiente acido. All’interno della nostra bocca i batteri presenti si posso organizzare formando un agglomerato chiamato placca batterica, questi microrganismi producono grandi quantità di acidi (ottenuti dalla fermentazione dei carboidrati fermentabili assunti con la dieta) e si diffondono prima sulla superficie dello smalto, quindi vi penetrano dissolvendo la struttura, e liberando il fosfato di calcio. Questo processo prende il nome di demineralizzazione.
La white spot, lesione cariosa iniziale, non è caratterizzata da una perdita di tessuto dentale, ma da un inizio di demineralizzazione, clinicamente evidenziabile con la presenza di una chiazza bianco gessosa.
Essendo lesioni dinamiche, possono andare incontro a stabilizzazione, evolvere in carie conclamata o regredire ma questo dipende molto da alterazioni del flusso salivare e della sua composizione, dalla suscettibilità dello smalto e indubbiamente il tipo di dieta che si adotta e dall’igiene orale domiciliare che si attua.
Possiamo trattare queste lesioni utilizzando Il fluoro o le mousse a base di caseina per remineralizzare la zona colpita o prodotti di nuova generazione per coprire la white spot.
Splintaggio
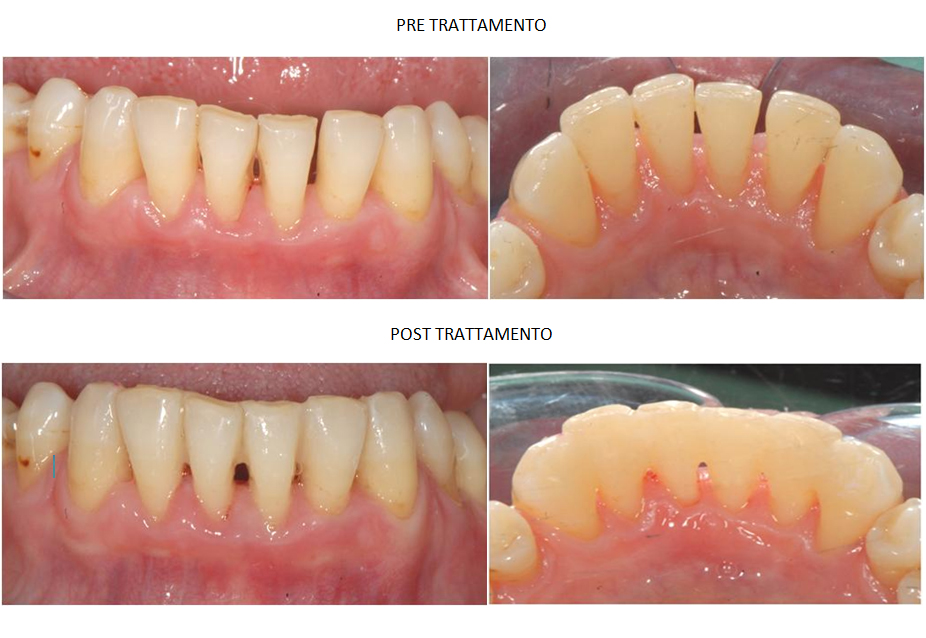
In alcuni pazienti affetti da malattia parodontale avanzata si può riscontrare notevole mobilità degli elementi dentali dovuta a perdita di supporto osseo e legamento osso-dente. Mobilità degli elementi dentali si può ritrovare anche in pazienti affetti da trauma occlusale: cioè il trauma che presenta chi non ha una ottimale occlusione tra l’arcata superiore e quella inferiore. I due tipi di mobilità possono anche coesistere e addirittura aggravarsi a vicenda.
Alcuni casi, dove non è necessario procedere all’estrazione del dente molto mobile si possono finalizzare ricorrendo all’ausilio dello splintaggio: in pratica si tratta di “legare” i denti l’uno con l’altro in modo che questi si sostengano a vicenda e distribuiscano meglio le forze masticatorie. A tal fine si usano i compositi utilizzati per le normali ricostruzioni estetiche e delle impalcature in fibra di vetro.
L’Endodonzia è la scienza medica, nell’ambito dell’Odontoiatria, che ha per oggetto i tessuti interni del dente, le patologie e i trattamenti correlati. Quando questi tessuti o i tessuti 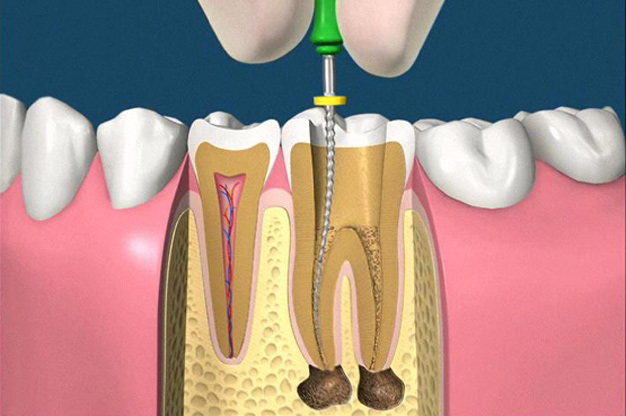 che circondano la radice dentale si ammalano o danneggiano a causa di carie o traumi, il trattamento endodontico permette di salvare il dente.
che circondano la radice dentale si ammalano o danneggiano a causa di carie o traumi, il trattamento endodontico permette di salvare il dente.
Cos’è un trattamento endodontico, o cura canalare o “devitalizzazione” del dente?
Il trattamento endodontico è un intervento odontoiatrico ambulatoriale che si rende necessario quando la polpa (il tessuto molle interno al dente) è infiammata o infetta per un danno provocato da una carie profonda, dall’esito di interventi sul dente, o da un trauma (grave e improvviso o più leggero ma ripetuto) che ha provocato frattura o scheggiatura o incrinatura profonda.
La polpa dentaria, contenuta all’interno dei denti, popolarmente nota come nervo del dente, è in realtà un tessuto altamente specializzato costituito da arterie, vene, terminazioni nervose e cellule connettivali. Nell’età dello sviluppo questo tessuto ha la funzione di formare la struttura portante calcificata del dente (dentina); nell’adulto, ad accrescimento completato, la polpa – ormai assottigliata – resta confinata nella camera pulpare e nei canali radicolari, con funzioni residuali di sensibilità al freddo e idratazione della dentina.
A perturbare lo stato di salute pulpare possono intervenire varie situazioni patologiche, la più frequente delle quali è di gran lunga la carie dentaria (vedi oltre), ossia la decalcificazione e distruzione progressiva dei tessuti duri del dente per l’azione di microrganismi presenti nella placca batterica. Se non si interviene tempestivamente la cavità prodotta dalla carie si ingrandisce e approfondisce ed estende finché la polpa viene raggiunta dai batteri con trasformazioni irreversibili dovute all’infezione. Quando si arriva a questo stadio la cura conservativa che consente di mantenere il dente evitando l’estrazione è la terapia endodontica, o cura canalare o anche più impropriamente devitalizzazione. In generale l’Endodonzia mira a conservare i denti che hanno ricevuto un danno grave della loro struttura che ha portato all’infezione e alla necrosi della polpa, con ripercussioni acute o croniche dei tessuti circostanti, più o meno dolorose. La moderna Endodonzia si avvale di strumenti sofisticati per la diagnosi e la terapia, quali lo stereomicroscopio operatorio, i biomateriali innovativi, la strumentazione in leghe speciali.
Quali segni indicano la presenza di una carie?
La carie può non dare alcun segno precoce della sua presenza, oppure i sintomi sono tanto lievi da non indurre preoccupazione. Questo avviene soprattutto nei primi stadi, ma spesso anche di fronte alla completa distruzione del dente il paziente può non riferire alcun fastidio particolare e mostrarsi anzi sorpreso di quanto avvenuto senza dolore. Solo con il controllo periodico dal dentista – che va effettuato anche in assenza di dolore – è possibile verificarne la presenza fino dai primissimi stadi e intervenire con una terapia precoce e quindi limitata, minimizzando i danni e scongiurando dolori improvvisi e cure in regime di urgenza. Il dolore perciò, nel caso dei denti, non è un segnale di allerta affidabile e neanche un indice di gravità del danno: la soluzione è la visita periodica dal dentista.
L’eccessiva sensibilità al freddo è un sintomo da tenere in considerazione, ma non è un indice univoco della presenza di una carie. Può essere causata anche dalla scopertura a livello dei colletti (la parte dei denti prossima alla gengiva) per malattia parodontale, per abrasione da spazzolino da denti usato in maniera scorretta, oppure per una particolare acidità del cavo orale (erosione da eccessiva assunzione di cibi acidi come agrumi o aceto, o ancora per situazioni patologiche quali il reflusso gastroesofageo). Anche il digrignamento (bruxismo), o incrinature/fratture possono dar luogo a ipersensibilità al freddo.
Oltretutto il segno del dolore al freddo o anche ai cibi dolci o salati è completamente assente nei denti già trattati endodonticamente. E’ la polpa la parte sensibile e se la polpa è in necrosi, o è stata asportata per una pregressa terapia canalare, questo sintomo viene a mancare. Da notare a questo proposito che la carie attacca indifferentemente e con la stessa intensità sia denti sani, sia denti precedentemente curati o devitalizzati.
Escluse le situazioni elencate sopra, quando la sintomatologia caldo, freddo, dolce, salato è accompagnata da un dolore più o meno localizzato che perdura per un certo tempo successivamente allo stimolo, questo rappresenta un segno evidente della presenza di una carie già allo stato avanzato. Il danno si estende in rapida progressione e se non intercettato in tempo porta inevitabilmente a fenomeni dolorosi di pulpite (infiammazione acuta) e necrosi (morte cellulare) della polpa del dente stesso. La cura in questa fase tardiva non è più la rimozione della parte cariata e un’otturazione più o meno estesa, ma è necessitano il trattamento endodontico (o cura canalare, detta anche devitalizzazione o canalizzazione).
Il trattamento endodontico
In cosa consiste?
Il trattamento endodontico (o cura canalare anche detto devitalizzazione o canalizzazione) consiste nella rimozione della polpa (nervo dentale) infiammata e infetta, presente all’interno del dente e per tutta la lunghezza delle radici, e nella sua sostituzione con un’otturazione permanente in guttaperca e cemento canalare, previa adeguata detersione e sagomatura dei canali radicolari.
Cosa si ottiene con il trattamento endodontico?
Il risultato è che il dente non sarà più un serbatoio infettivo e, dopo un’adeguata ricostruzione della corona, potrà continuare a svolgere le stesse funzioni di un dente integro. La percentuale di successo di una cura canalare corretta è, in condizioni normali, elevatissima. La percentuale diminuisce nei casi di ritrattamento endodontico, quando cioè è necessario ripetere la procedura per un insuccesso precedente (errori d’esecuzione, complessità anatomiche, difficoltà obiettive)
Quanto tempo richiede?
Il trattamento endodontico è ormai veloce anche per i molari, grazie alle nuove tecniche e alle moderne apparecchiature a disposizione. Le fasi operative sono le seguenti:
- Anestesia locale per neutralizzare il dolore anche nei casi con polpa ancora sensibile
- Ricostruzione provvisoria della corona dentale quando questa è molto distrutta, allo scopo di eliminare tutta la carie senza rinunciare alle pareti della cavità del dente (contenimento dei liquidi disinfettanti e aggancio del foglio di gomma isolante)
- Isolamento del campo operatorio mediante la diga di gomma (mezzo imprescindibile per una buona riuscita della cura canalare) consistente in un foglio di lattice di gomma teso da un archetto e tenuto fermo da un gancio posto intorno al dente da curare o a un dente vicino.
- Apertura della camera pulpare: accesso alla polpa attraverso una cavità preparata dal lato masticante del dente
- Reperimento del o dei canali radicolari con l’ausilio di ingrandimenti ottici.
- Misurazione della lunghezza di lavoro ossia di ciascun canale presente (da un riferimento sulla corona fino all’apice radicolare) mediante una radiografia e un localizzatore elettronico d’apice (la dose di radiazione assorbita nell’esecuzione di una radiografia ad uso odontoiatrico è minima).
- Strumentazione dei canali mediante strumenti endodontici che asportano la polpa canalare, contaminata dai batteri e sostanze infette, creando nel medesimo tempo una forma delle pareti adatta a una completa otturazione.
- Lavaggi con ipoclorito di sodio, potente disinfettante, per ottenere un ambiente il più possibile pulito e asettico
- Otturazione canalare mediante guttaperca, materiale plastico e modellabile con il calore, associato a un cemento canalare
- Ricostruzione della corona
- Controllo radiografico della fine della cura
- Eventuale protesi fissa (corona o ponte)
La Cura Canalare può far male?
Durante il trattamento endodontico il dolore è sotto controllo grazie all’anestesia locale. Un indolenzimento, che può essere soggettivamente più o meno fastidioso, può essere presente dopo la terapia, ma è facilmente controllabile con un comune analgesico. Raramente, in radici particolarmente infette, può svilupparsi un ascesso con dolore e gonfiore a causa del passaggio di batteri nell’osso che circonda le radici. L’insorgenza di queste complicanze non pregiudica necessariamente il successo del trattamento in corso.